PATOLOGÍAS DEL APARATO RESPIRATORIO
1. DERRAME PLEURAL
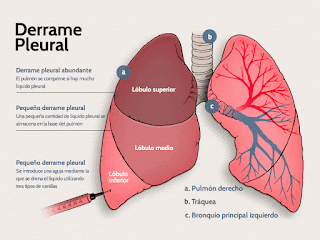
Es la acumulación de líquido dentro del espacio pleural, dicho espacio está situado entre los pulmones y la cavidad torácica. Normalmente hay una mínima cantidad de líquido en el espacio. Si existe llenado de sangre se denomina hemotórax, y se es pus se llama empiema.
1.1. Etiología
Esta enfermedad se produce cuando existe un ajuste entre la producción del líquido y la reabsorción.
La cantidad de líquido en el espacio no puede ser mayor a 15ml. si es superado se produce el derrame pleural.
Según la función del tipo de característica del líquido se clasifica:
a. Trasudados.
Resultado del aumento de la presión intravascular o de la presión oncótica de sangre o su combinación. Son líquidos que tienen una concentración baja de proteínas y colesterol y con densidades bajas.
b. Exudados.
Son producidos por el incremento de la permeabilidad de la superficie pleural, es decir por causas inflamatorias.
1.2. Sintomatología
El derrame pleural suele presentarse como un dolor torácico con características pleuríticas, dicho dolor es localizado, agudo e intermitente el cual se incrementa con la tos y la inspiración profunda. Se puede asociar con tos seca y fiebre en el exudado.
1.3. Diagnóstico
Tras una historia clínica completa que incluye una profunda
anamnesis (interrogatorio) y exploración física para intentar conocer la causa
del derrame pleural, es necesaria la realización de una prueba de imagen como
es la radiografía de tórax, inicialmente en proyección antero-posterior y ante
dudas diagnósticas, en proyección de decúbito lateral sobre el lado afecto para
ver si se desplaza el líquido. La imagen radiológica más frecuente es la del
borramiento del ángulo costofrénico posterior que es ángulo entre la pared
torácica y el diafragma.
1.4. Tratamiento
Va encaminado a solucionar la enfermedad de base que ha
causado el derrame pleural. En los casos de derrame pleural producido por
insuficiencia cardíaca, el tratamiento de la causa (en este caso diuréticos) es
el de elección. En casos de derrames masivos y/o sintomáticos suele ser necesaria
una toracocentesis terapéutica, que consiste en la aspiración del líquido con
una aguja o con la colocación de un tubo de drenaje torácico.
2. NEUMONÍA
Es la infección del parénquima pulmonar debido a diversos gérmenes infecciosos tales como bacterias, hongos, virus y parásitos. Como primer factor epidemiológico tenemos a la edad ya que cada uno se relaciona con microorganismos concretos.
2.1 Etiología
Existe muchos mecanismos de entrada de los agentes infecciosos tales como:
· Microaspiración broncopulmonar de las secreciones orofaríngeas.
· Por la inhalación desde el aire de aerosoles infectados.
· Por la diseminación de la sangre.
· Por la cercanía de infecciones de órganos que están cerca al pulmón del exterior o por heridas.
2.2. Sintomatología
Según si el contagio es o no en un hospital, existen dos tipos.
a. Neumonías extrahospitalarias. Son aquellas adquiridas en la comunidad. Se presenta un cuadro viral seguido de fiebre elevada, tos productiva, dolor pleurítico, escalofríos y disnea.
b. Neumonías imtrahospitalarias. Son las adquiridas en un hospital. Se presenta con fiebre, escalofríos, tos productiva.
2.3. Diagnóstico
Se requiere la realización de una radiografía de tórax ante
la sospecha de una neumonía para poderla diagnosticar. Las neumonías
extrahospitalarias típicas, se presentan con un patrón característico que es el
de una condensación alveolar con broncograma aéreo (en un 80% de los casos se
habrá podido auscultar en el paciente en forma de crepitantes pulmonares). Las
atípicas se presentan radiológicamente con un infiltrado intersticial, siendo
característica la disociación clínica –radiológica.
2.4. Tratamiento
Consiste en la utilización de antibióticos en función del
paciente a tratar, que puede ser empírico (no se conoce el germen causal) o
específico si se ha reconocido el agente infeccioso.
En el caso de las neumonías adquiridas en la comunidad, el
tratamiento suele ser empírico con una duración de 7-10 días.
El tratamiento antibiótico debe acompañarse de una serie de
medidas generales como el reposo, el abandono del hábito tabáquico, la
hidratación adecuada y analgesia para la fiebre y/o el dolor pleurítico.
3. INSUFICIENCIA RESPIRATORIA CRÓNICA.
La función del aparato respiratorio es de obtener el oxígeno del aire del medio ambiente y enviarlo a la sangre, además expulsa el dióxido de carbono que se origina en el metabolismo de los distintos órganos y es llevado a través de la sangre hacia los pulmones. Un fallo implica a una insuficiencia del aparato respiratorio
La insuficiencia respiratoria es el fracaso del aparato respiratorio en el intercambio de los gases que son necesarios para la actividad metabólica del organismo
3.1. Etiología
Los medios de la reproducción de la baja oxigenación de la sangre hay un compromiso del intercambio gaseoso debido a alteraciones en la ventilación, perfusión o difusión a nivel pulmonar.
Las causas más comunes son:
· Alteraciones en el control de la ventilación debido a fármacos, infecciones cerebrales.
· Alteraciones de los músculos y los nervios de la caja torácica por traumatismos y tumores medulares.
· Alteraciones de las estructuras torácicas a causa de la obesidad, deformidad de la pared torácica.
3.2. Sintomatología.
Los datos de la clínica ayudan a sospechar la aparición de la insuficiencia respiratoria.
Se puede valorar:
· La dificultad al respirar, su tiempo de evolución y la tolerancia del paciente.
· Tos, expectoración, hemoptisis, sibilancias, dolor torácico y fiebre.
· Hábitos como el tabaquismo.
· Historia laboral como trabajo en la minas de carbón.
3.3. Diagnóstico
La exploración física tiene baja sensibilidad y
especificidad para el diagnóstico de insuficiencia respiratoria, aunque sí es
de utilidad en su diagnóstico causal. Se debe hacer especial énfasis en datos
como la presencia de cianosis (coloración azulada de las partes más distales),
acropaquias (dedos en palillo de tambor, ensanchados en la falange terminal),
alteraciones en la forma de la caja torácica, así como en la auscultación
pulmonar y cardiaca que nos orientan hacia la causa de la insuficiencia
respiratoria.
3.4. Tratamiento
El objetivo del tratamiento es mejorar la calidad de vida
como la supervivencia, mediante el control del deterioro funcional y la
prevención y tratamiento de las complicaciones con mínimos efectos secundarios.
El abandono del tabaco junto con la oxigenoterapia, son las
únicas medidas que han demostrado mejorar la supervivencia.
Es importante la educación del paciente y su familia que
ayuda al correcto cumplimiento del tratamiento.
4. TUBERCULOSIS PULMONAR
Es una enfermedad infecciosa crónica que es causada normalmente por un bacilo llamado Mycobacterium tuberculossis. La afección pulmonar representa un 90% de todas las formas de presentación de esta enfermedad.
Existe una relación entre la tuberculosis y la pobreza, ya que es considerada una de las causas de muerte evitable en los países pobres donde solo un cuarto de los enfermos reciben el tratamiento.
4.1. Etiología
La manera de contagio es casi siempre por la vía respiratoria.
La escases de ventilación y el hacinamiento favorecen el contagio lo cual aumenta en personas que conviven en la misma habitación, siendo un contagio por contacto esporádico.
El bacilo puede permanecer en estado latente o causar la enfermedad. En la mayoría de los casos la clínica ocurre en meses o años.
4.2. Sintomatología
Los síntomas como la astenia, anorexia, pérdida de peso, febrícula vespertina y la sudoración son los más precoces, y como síntoma respiratorio más frecuente es la tos. La hemoptisis suele aparecer pero con menos frecuencia así como la disnea.
4.3. Diagnóstico
La prueba de la tuberculina consiste en la inoculación intradérmica de un derivado purificado de proteínas llamado PPD y la lectura de la dermorreacción que se produce entre las 48 y 72h posteriores. Se considera infección tuberculosa cuando la induración es mayor o igual a 5 mm (15 mm si ha habido vacunación previa con BCG). La prueba de la tuberculina no distingue entre infección y enfermedad. En ambos casos se requiere un resultado positivo, aunque en la infección no coexiste enfermedad clínica demostrada.
La prueba de la tuberculina consiste en la inoculación intradérmica de un derivado purificado de proteínas llamado PPD y la lectura de la dermorreacción que se produce entre las 48 y 72h posteriores. Se considera infección tuberculosa cuando la induración es mayor o igual a 5 mm (15 mm si ha habido vacunación previa con BCG). La prueba de la tuberculina no distingue entre infección y enfermedad. En ambos casos se requiere un resultado positivo, aunque en la infección no coexiste enfermedad clínica demostrada.
4.4. Tratamiento
Se basa en la administración de tres fármacos
antituberculosos durante un período prolongado, que suele ser de 6 meses. La
utilización de tres fármacos y la duración del tratamiento se deben a la
aparición de resistencias al bacilo a los distintos fármacos administrados. En
la población HIV el tratamiento se alarga hasta completar 9 meses.
El tratamiento se inicia a la espera de la confirmación del
cultivo de esputo, cuando los datos clínicos, radiológicos y bacteriológicos
así lo sospechan.
5. CÁNCER DE PULMÓN.
Este representa la primera causa de muerte por cáncer.
En función a las características de las células que originan el tumos se clasifican en:
· Carcinoma escamoso
· Adenocarcinoma
· Carcinoma de células pequeñas
· Carcinoma de células grandes
5.1. Etiología
El tabaco es el principal factor para desarrollar un cáncer de pulmón
El consumo del tabaco disminuye la esperanza de vida en unos 10 años. De igual forma se estableció una relación entre el tabaco y otras enfermedades como las neoplasias malignas de la orofaringe, laringe, vejiga, esófago, la enfermedad cardiovascular, ulcera gastroduodenal.
5.2. Sintomatología
Los síntomas más comunes son la tos, seguido de expectoración, toracalgia y hemoptisis.
En los casos en que el tumor ha invadido otras estructuras, los síntomas son disfagia por comprensión del esófago, ronquera, síndrome de la vena cava superior y enoftalmos.
5.3. Diagnóstico
La radiología de tórax patológica o con una imagen dudosa,
especialmente en un paciente fumador, obliga a descartar un cáncer de pulmón.
Es esencial realizarla ante un paciente con clínica de tos de más de 3 semanas
de evolución.
5.4. Tratamiento
Cómo en la mayoría de tumores, el tratamiento varía en
función del estadio del mismo. El estadiaje de los tumores se realiza en
función de las características propias del tumor, la afectación o no de
ganglios linfáticos y la presencia o no de metástasis.
El tratamiento del cáncer de pulmón se basa en la cirugía,
la radioterapia y la quimioterapia, solas o combinadas entre ellas.
Cirugía: incluye procesos quirúrgicos como la lobectomía
(resección de un lóbulo pulmonar), le neumectomía (resección de todo el pulmón)
y la segmentectomía (resección de parte de un lóbulo).
6. FIBROSIS PULMONAR
Es una enfermedad en la que se va sustituyendo de forma lenta y progresiva el tejido funcional del pulmón por tejido fibroso, esto con pérdida de la capacidad respiratoria.
La edad media de presentar esta enfermedad es entre los 40 y 70 años.
6.1. Etiología
Hay factores genéticos, inmunológicos y víricos que se relacionan con la aparición de esta enfermedad. También se ha asociado con factores ambientales y ocupacionales, radiaciones y medicamentos.
6.2. Sintomatología
Se presenta con dificultad respiratoria progresiva con el esfuerzo, y tos seca persistente de varios meses de evolución.
En la exploración física en la auscultación destacan estertores crepitantes en la inspiración.
En los casos avanzados presentan hipoxemia hipertensión pulmonar, fallo del corazón derecho e insuficiencia respiratoria.
6.3. Diagnóstico
Tras la evaluación de la sintomatología y la exploración
física, se requieren pruebas de imagen para el diagnóstico de fibrosis
pulmonar, aunque la confirmación se realiza mediante la biopsia pulmonar.
La radiografía de tórax muestra un patrón de afectación
intersticial de predominio en campos inferiores, que el TAC torácico muestra de
forma más precisa. Asimismo permite
diagnosticar estadios precoces y la extensión de la enfermedad.
6.4. Tratamiento
El tratamiento consiste en la administración de corticoides
para disminuir la inflamación pulmonar pero sólo el 20% de los casos responden
al tratamiento. Aquellos que no responden se les administran inmunodepresores
aunque su eficacia no está muy demostrada.
En pacientes jóvenes con enfermedad rápidamente progresiva
debe valorarse la posibilidad de realizar un trasplante pulmonar.






No hay comentarios:
Publicar un comentario